This is probably unimportant but who knows. 26 Scientists from Australia, China and US, wanted to find a blood-based diagnostics in sporadic Alzheimer's disease. Such a blood test would permit quick and low cost diagnosis in at-risk individuals. While they didn't discuss it explicitly, their work implies that immune system activation in Alzheimer's disease.
But let's go back to the topic of a putative blood test. Today positron emission tomography (PET) neuroimaging and cerebrospinal fluid (CSF) measurements, the most commonly used biomarkers, can yield an accurate diagnosis of Alzheimer's disease. However, this approach is not feasible as a routine screening tool in a clinical environment. Therefore, there is a critical need to develop blood-based, cost-effective screening tools to detect AD in asymptomatic patients.
While current biomarkers have conventionally focused on the central nervous system (CNS), emerging evidence have shown abnormal systemic changes in the whole body.
This is an intriguing notion, Alzheimer's disease is thought as a disease of the central nervous system, or even only of the brain. Changes in other physiological systems such as the blood circulatory system or immune systems hint at a different etiology or at least mean that we do not reallyunderstand Alzheimer's disease.
Complement control protein are proteins that interact with components of the complement system.

The complement system consists of a number of small proteins that are synthesized by the liver, and circulate in the blood as inactive precursors. When stimulated by one of several triggers, it releases cytokines and initiates an amplifying cascade which results in stimulation of phagocytes to clear foreign and damaged material, and activation of the cell-killing membrane attack complex.
About 50 proteins and protein fragments make up the complement system, including serum proteins, and cell membrane receptors.
This study was comprised of four stages.
Stages I and II were exploratory and were aimed at investigating major leukocyte and CD markers. The scope of leukocyte surface antigens detected in Stage II was readjusted in Stage III. A total of 34 leukocyte antigens types were examined by flow cytometry immunophenotyping.
In Stage III, immune markers associated with AD risk alleles that potentially operate through immune cells, including microglia (thought to play a key role in AD pathogenesis), were included. Markers linked with newly identified changes in leukocytes that may be associated with the onset of AD were also included. These experiments resulted in the identification of three key biomarkers that together had high validity and reliability in identifying subjects presenting with preclinical or clinical AD and other brain biomarkers associated with the disease.
The results were validated in an independent cohort, Stage IV.
The scientists identified leukocyte markers differentially expressed in the patients with Alzheimer's disease. They propose a panel for the Alzheimer blood test that includes four leukocyte markers - CD11c, CD59, CD91, and CD163. CD163 was the top performer in preclinical models. These findings have been validated in two independent cohorts.
These biomarkers could have a major impact on clinical practice by allowing primary care physicians to identify individuals at high risk of having amyloid burden in their brains with a simple blood test. A future longitudinal study could provide information about the potential changes in these biomarkers over time as the disease progresses in a given individual.
In this article the authors do not discuss about the Alzheimer etiology, but IMO their results could reinforce the hypotheses about Alzheimer disease resulting from an infection.

 Gynostemma pentaphyllum is used in folk medicine, typically as an herbal tea.
Gynostemma pentaphyllum is used in folk medicine, typically as an herbal tea. Le diabète sucré est considéré comme un facteur de risque pour de nombreuses maladies neurodégénératives, dont la maladie d'Alzheimer. Des études ont en effet montré le dysfonctionnement de la signalisation de l'insuline dans le cerveau, c'est à dire que les cellules du cerveau sont affamés par manque de glucose.
Le diabète sucré est considéré comme un facteur de risque pour de nombreuses maladies neurodégénératives, dont la maladie d'Alzheimer. Des études ont en effet montré le dysfonctionnement de la signalisation de l'insuline dans le cerveau, c'est à dire que les cellules du cerveau sont affamés par manque de glucose. Alzheimer's disease (Alzheimer's disease) is progressive brain disease that affects cognition, memory and behavior.
Alzheimer's disease (Alzheimer's disease) is progressive brain disease that affects cognition, memory and behavior.
 Three important discoveries showed how these mental maps were implemented in the mammalian brain.
* The first, in the early 1970s, is that hippocampal neurons, called place cells, respond to the position of the animal.
* The second, in the early 1990s, is that neurons in neighboring regions, called head direction cells, respond in the direction of the animal's head. This makes it possible to manipulate movement information and see how the location and lead direction cells react.
* The third finding was that the organization of neurons in the dorsomedial entorhinal cortex, named grid cells, closely resemble a sheet of squared paper organized in a hexagonal fashion and suggests that place cells can use grid cells to calculate distances.
Three important discoveries showed how these mental maps were implemented in the mammalian brain.
* The first, in the early 1970s, is that hippocampal neurons, called place cells, respond to the position of the animal.
* The second, in the early 1990s, is that neurons in neighboring regions, called head direction cells, respond in the direction of the animal's head. This makes it possible to manipulate movement information and see how the location and lead direction cells react.
* The third finding was that the organization of neurons in the dorsomedial entorhinal cortex, named grid cells, closely resemble a sheet of squared paper organized in a hexagonal fashion and suggests that place cells can use grid cells to calculate distances.
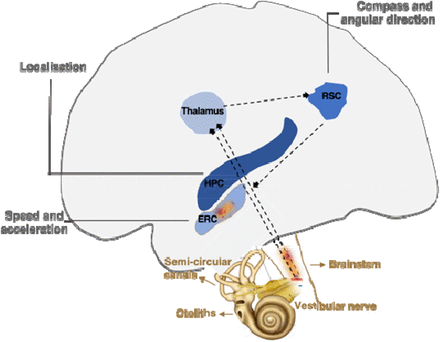 Deficits of path integration, ie of these mental maps, manifest themselves at the onset of Alzheimer's disease. Decades before the expected onset of the disease subtle changes in pathway integration are also present in adults at genetic risk for Alzheimer's disease.
Deficits of path integration, ie of these mental maps, manifest themselves at the onset of Alzheimer's disease. Decades before the expected onset of the disease subtle changes in pathway integration are also present in adults at genetic risk for Alzheimer's disease.